Diabète de type 1 : une maladie qui bénéficie déjà du pancréas artificiel
Le diabète de type 1 est une maladie auto-immune qui aboutit à les cellules bêta du pancréas qui ne fabrique alors plus d'insuline. Ce diabète "maigre" débute en général chez des enfants ou des adolescents, mais il peut apparaître également chez l'adulte. Grâce au traitement qui repose sur les injections d'insuline quotidiennes ou par pompe à insuline, et bientôt grâce au pancréas artificiel, les personnes atteintes de cette maladie ont une espérance de vie équivalente aux autres.
Des mots pour les maux
Le diabète de type 1 est aussi appelé diabète insulinodépendant (DID) ou encore diabète maigre. Il est caractérisé par un excès de sucre dans le sang ou hyperglycémie.
Qu'est-ce que le diabète de type 1 ?
Le diabète de type 1 est une maladie chronique caractérisée par un excès de sucre dans le sang. C'est traditionnellement une maladie de la personne jeune qui débute souvent chez l'enfant ou l'adulte avant 30 ans, mais les formes d'apparition tardive compliquent le diagnostic différentiel par rapport au diabète de type 2, ou diabète gras (ou de la maturité).
Le diabète de type 1 est dû à l'arrêt de la production de l'insuline, une hormone sécrétée par le pancréas, par les cellules bêta. Le rôle de l'insuline est de faire pénétrer le sucre circulant dans le sang dans les cellules pour leur apporter de l'énergie. Lorsque la production d'insuline s'arrête, les cellules de l'organisme sont privées de sucre qui s'accumule alors dans le sang.
Quand l'insuline est en excès dans le sang, on parle d'hyperglycémie. Le diabète de type 1 représente environ 10 % des cas de diabète. Beaucoup plus fréquent, le diabète de type 2 est une maladie qui atteint souvent les personnes d'âge mûr, après 50 ans et en surpoids. Il est dû à une mauvaise utilisation de l'insuline par les cellules du corps humain (insulinorésistance).
Quelle est la cause de cette maladie ?
Une réaction anormale du système immunitaire qui détruit les cellules du pancréas produisant l'insuline est à l'origine du diabète de type 1 (cellules bêta). Chez le diabétique, ce système naturel de défense du corps s'attaque aux propres cellules de l'organisme car il ne les reconnaît plus : c'est pourquoi on parle de maladie auto-immune. Le risque de survenue de la maladie est plus important lorsqu'un parent proche souffre d'un diabète de type 1. Cette réaction immunitaire anormale est donc liée à une prédisposition génétique et pourrait être déclenchée par des agressions extérieures telles que des infections.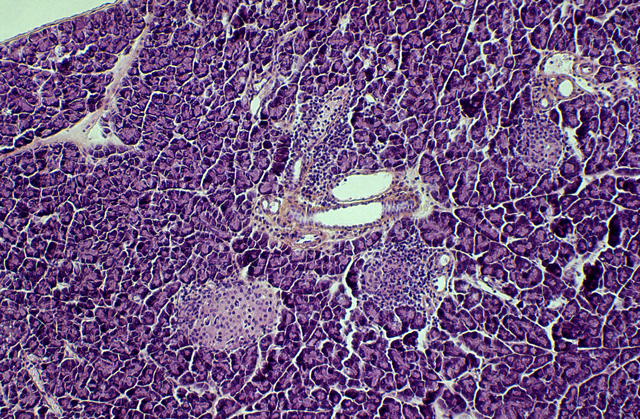
© Inserm/Lehuen, Agnès/Beaudoin, Lucie
Serimedis.inserm.fr
Comment se manifeste-t-elle ?
Le diabète de type 1 est souvent révélé par une perte de poids importante malgré une alimentation normale. Elle s'accompagne d'une sensation de soif, d'envies fréquentes d'uriner avec des urines abondantes et d'une fatigue.
Si le diabète n'est pas traité, l'hyperglycémie s'aggrave et surviennent alors des nausées et des vomissements, une somnolence et des troubles visuels. Les urines peuvent avoir une odeur anormale, de même que l'haleine.
Comment fait-on le diagnostic du diabète de type 1 ?
Une simple prise de sang suffit pour faire le diagnostic de diabète en dosant la glycémie c'est-à-dire le taux de sucre dans le sang. Si la glycémie, à n'importe quel moment de la journée, est supérieure à 2 g/l en présence de symptômes, ou sila glycémie à jeun est supérieure ou égale à 1,26 g/l, contrôlée à deux reprises en l'absence de symptômes, alors le diagnostic de diabète est posé.
Le médecin traitant ou le diabétologue font ensuite un bilan de la maladie :
- dosage sanguin de l’HbA1c (hémoglobine glyquée ou glycosylée) qui reflète l'équilibre moyen des glycémies au cours des trois derniers mois, et des lipides (cholestérol et triglycérides)
- évaluation de la fonction rénale
- examen ophtalmologique
- éventuellement examen cardiovasculaire.
Dans certain cas, le diagnostic chez l'adulte par rapport à un diabète de type 2 est compliqué et il peut être nécessaire de recourir à d'autres dosages (Peptide C, recherche d'auto-anticorps circulants dans le sang...).
Quel est le traitement du diabète de type 1 ?
Le but du traitement est de remplacer l'insuline que le pancréas n'est plus capable de produire (insulinodépendance). Dès la découverte de la maladie, les diabétiques de type 1 doivent donc recevoir de l'insuline injectable. Il s'agit d'un traitement à vie avec pour objectif que la glycémie soit le plus proche possible de la normale. Le problème est qu'en fonction des repas ou de l'exercice physique, la quantité d'insuline nécessaire est variable dans la journée.
Suivant le type et la gravité du diabète, plusieurs types d'insuline sont utilisés selon leur durée et rapidité d'action : rapide, lente, retard et les mélanges d'insuline. Deux à trois injections sous-cutanées par jour sont nécessaires, parfois jusqu'à quatre ou cinq pour se rapprocher le plus possible de la sécrétion naturelle de l'insuline. Certains malades peuvent bénéficier d'une pompe à insuline.
Les injections d'insuline se font sous la peau, à l'aide d'un stylo à injection, d'une seringue ou d'une pompe et bientôt d'un système à boucle fermé ou pancréas artificiel. Les doses d'insuline injectées doivent être adaptées en fonction de différents paramètres :
- le poids ;
- la glycémie mesurée avant les injections par un prélèvement de sang au bout d'un doigt ;
- la quantité de glucides ingérée pendant le repas ;
- l'activité physique.
L'injection se fait avec une seringue ou un stylo ou par l'intermédiaire d'une pompe à insuline. C'est un appareil portable qui délivre une injection d'insuline en continu en fonction des besoins par l'intermédiaire d'un cathéter implantable. Les patients peuvent ajuster les quantités d'insuline en fonction de leur alimentation et de l'activité.
Pompe et pancréas artificiel
Quel que soit le mode d'administration choisi, la surveillance des glycémies doit être faite par le malade 4 à 6 fois par jour par prélèvement d'une goutte de sang au bout du doigt. L'objectif du traitement est de maintenir la glycémie dans des valeurs acceptables tout au long des 24 heures en adaptant les doses d'insuline.
Une alternative est d'administrer l'insuline par une pompe à insuline. Le malade détermine avec des mesures de glycémie les doses d'insulines nécessaires à chaque repas, en plus des apports de bases, apports qu'il peut réduire en cas d'effort physique ou de jeûne.
La prochaine étape est la mise à disposition d'un pancréas artificiel, ou boucle fermée, qui associe une pompe à insuline, un capteur évaluant la glycémie en continu et un smartphone gérant l'ensemble du système grâce à un algorithme d'adaptation des doses à la glycémie. Les progrès sur les capteurs de glycémie et les algorithmes prédictifs (intelligence artificielle) sont tels que plusieurs prototypes marchent actuellement chez un nombre croissant de malades, 24 heures sur 24, 7 jours sur 7, et à l'extérieur de l'hôpital. Initialement, les spécialistes n'étaient pas sûrs qu'il faille se reposer en permanence sur la machine : les boucles fermées actuelles permettent de réduire très significativement le risque des hypoglycémies nocturnes, qui sont le cauchemar des parents. La tendance était donc d'utiliser cette technique un peu comme un pilote automatique sur un avion : en régime stable, comme le sommeil, la boucle fermée gère seule les injections pour réduire le risque d'hypoglycémie, mais au réveil, et surtout, au moment des repas, elle peut être débranchée et c'est le malade qui pilote à nouveau l'administration d'insuline par la pompe. Mais des études, chez l'adulte comme chez l'enfant, montrent que les algorithmes les plus modernes sont désormais capables de mieux gérer la glycémie avec une augmentation très significative du temps passé dans la cible de glycémie avec le pancréas artificiel par rapport à la pompe avec capteur augmenté. Cette amélioration du contrôle démontrée désormais sur le long terme, s'accompagne d'une réduction significative des épisodes d'hypoglycémie et de la variabilité glycémique. Le pancréas artificiel tient donc ses promesses et va bien révolutionner le traitement du diabète de type 1.
Nouvelles molécules
Désormais, des molécules de type inhibiteur de SGLT2 (ou du SGLT1/SGLT2) et agonistes du GLP1, traditionnellement utilisées dans le diabète de type 2, sont utilisées dans le diabète de type 1. L'objectif est de réduire les pics d'hyperglycémie post-prandiale et de réduire les doses d'insulines qui sont nécessaires, ainsi que de réduire le risque d'hypoglycémie et les à-coups glycémiques. Différentes études semblent montrer un bénéfice réel de ces stratégie, qui restent cependant à mieux définir.
Quelles sont les complications du traitement ?
Les deux complications majeures et potentiellement graves sont l'hypoglycémie et l'acidocétose. Lorsque la glycémie, c'est-à-dire le taux de sucre dans le sang, est inférieure à 0,60 g/l, on parle d'hypoglycémie. Elle survient quand une dose trop élevée d'insuline par rapport aux besoins a été injectée. Les signes sont variables d'une personne à l'autre et il est important de savoir les détecter rapidement. Les signes varient selon la gravité : sueurs, tremblements, pâleur, tachycardie et palpitations, nausées, vomissements, sensation de fatigue, difficultés à parler, perte d'équilibre, maux de tête, troubles de l'humeur et agitation pouvant évoquer l'ébriété. Si du sucre n'est pas consommé rapidement, un état comateux peut s'installer. Il s'agit alors d'une urgence et un médecin doit prendre en charge le malade.
L'acidocétose survient en cas de dose insuffisante d'insuline par rapport aux besoins. La glycémie s'élève ; l'organisme se met alors à consommer les graisses de réserve du corps et produit de l'acétone qui entraîne l'acidocétose. Elle s'accompagne de signes divers : élévation de la fréquence respiratoire, sensation de soif, envies fréquentes d'uriner, fatigue, perte d'appétit, nausées, haleine à l'odeur de pomme. Si le traitement adéquat, l'insuline, n'est pas pris, un coma va s'installer. Là aussi, le malade doit âtre pris en charge par un médecin.
Quelle est la surveillance d'un traitement par insuline ?
Le contrôle du traitement est basé sur deux examens : le taux de la glycémie et celui de l’hémoglobine glyquée. La mesure de la glycémie se fait par l'autosurveillance glycémique pluriquotidienne : elle consiste à prélever du sang au niveau de la pulpe d'un doigt, puis à mesurer le taux de sucre (glycémie) dans le sang, à l'aide d'un lecteur de glycémie. Elle est préconisée tous les jours et avant chaque injection, pour adapter le traitement (la dose d'insuline à injecter) selon les résultats obtenus.
La surveillance du taux d'hémoglobine glyquée (aussi appelée HbA1c ou hémoglobine glycosylée) se fait par un examen sanguin prescrit par le médecin quatre fois par an. Il reflète l'équilibre moyen des glycémies au cours des trois derniers mois.
Le suivi repose également sur des examens réguliers à faire une fois par an à la recherche des complications du diabète :
- un examen ophtalmologique pour dépister les éventuelles complications oculaires ;
- un bilan dentaire, car le risque d'infection est plus élevé ;
- un bilan lipidique (cholestérol) pour rechercher d'autres facteurs de risque cardiovasculaire ;
- un bilan biologique rénal pour rechercher les premiers signes d'atteinte rénale
- un examen neurologque pour dépister une atteinte des nerfs.
Quelles sont les complications de la maladie ?
La surveillance et le traitement adapté du diabète permettent d’assurer son équilibre et d’éviter les problèmes aigus comme l’hypoglycémie et l’acidocétose. Ce suivi régulier prévient et retarde l'apparition des complications et, lorsque ces dernières sont présentes, en ralentit l’évolution.
Le diabète est caractérisé par le risque de complications à long terme. Il favorise l'athérosclérose (la perte d'élasticité des artères par dépôt de plaques d’athérome), ce qui augmente les risques de développer une maladie cardiovasculaire :
- maladie coronarienne ;
- infarctus du myocarde ;
- accident vasculaire cérébral (AVC) ;
- artérite.
Ces risques sont encore augmentés en cas de :
- tabagisme ;
- activité physique faible ;
- surpoids ;
- taux de cholestérol sanguin élevé ;
- tension artérielle élevée.
Les complications de la maladie peuvent aussi toucher les yeux. Le risque est une perte progressive de la vision due à l'atteinte des vaisseaux sanguins de la rétine. C’est la rétinopathie diabétique.
Au cours de l'évolution du diabète, les reins sont parfois lésés. Le risque est une maladie appelée néphropathie diabétique qui peut conduire, dans les formes graves, à une insuffisance rénale.
Le diabète peut aussi provoquer une neuropathie diabétique caractérisée par des douleurs et des anomalies de la sensibilité.
Enfin, au niveau des pieds, le diabète peut provoquer un mal perforant plantaire, qui se traduit par des plaies difficiles à cicatriser.
Quel régime alimentaire faut-il suivre ?
L’époque où diabète et insuline étaient synonymes de régime rigide et contraignant est révolue. Le mot d’ordre est désormais d’adopter une alimentation équilibrée qui devrait d’ailleurs être la règle pour tout le monde, diabétiques ou non. Les points importants à retenir : manger de tout en quantité raisonnable en étant attentif à la consommation de glucides (surtout les sucreries et les sodas sucrés), faire trois repas par jour à heures régulières avec éventuellement une collation et en évitant le grignotage, manger des fibres (légumes, fruits, haricots et lentilles) et consommer des matières grasses avec modération. Enfin, apporter avec soi des aliments sucrés en portion individuelle (jus de fruits, lait concentré sucré, bonbons) permet de remonter rapidement une glycémie trop basse.
Doit-on parler de son diabète à ses proches ?
Le diabète est une maladie chronique qui demande à celui qui en souffre des efforts constants de surveillance et de traitement et qui peut provoquer des moments de doute. La participation de l’entourage, conjoint, enfants, amis, est donc une aide appréciable ; s’il est une maladie chronique que l’on doit partager, c’est bien celle-là. Car l’éducation du diabétique, c’est aussi l’éducation de son entourage qui doit connaître les grandes lignes de la diététique et les principales manifestations de la maladie, en particulier les signes annonciateurs d’une hypoglycémie qui peut fausser la perception du diabétique sur son propre état. Lorsque les proches sont avertis des signes d’alarme parfois trompeurs tels que malaise, troubles du comportement et nausées, ils peuvent intervenir rapidement, donner du sucre ou faire une injection de glucagon en cas d’impossibilité d’alimentation, en attendant l’intervention du médecin qu’ils auront prévenu sans délai.
Il faut informer le médecin du travail de l’entreprise de son diabète. C’est un acteur de santé important qui a le pouvoir d’intervenir auprès de l’employeur pour changer ou aménager le poste de travail et les horaires, et faciliter ainsi la vie socio-professionnelle. Le diabète n’étant pas un handicap dans la vie professionnelle, il est conseillé d’établir une relation de confiance avec son employeur et d’informer certains collègues proches sur sa maladie et l’éventuelle survenue d’hypoglycémie, en leur expliquant comment intervenir.
L'activité sportive est-elle possible avec un diabète ?
L'activité physique est recommandée au diabétique comme d’ailleurs au non diabétique. Mais il ne faut pas faire n’importe quoi. L’idéal est de pratiquer au minimum 2h30 par semaine d’exercices d’intensité modérée ou 75 minutes d’exercice intense ou une combinaison des deux. Une surveillance médicale est recommandée avant de commencer le sport puis ensuite régulièrement, surtout si l’on a pas un passé de sportif. Il faut aussi savoir que dans certains cas, l’activité physique peut-être contre-indiquée : affection cardiaque, ulcérations aux pieds, atteinte rétinienne et problèmes articulaires.
Pour pratiquer une activité sportive à long terme, ce qui est le but quand on est diabétique, il faut choisir avant tout un sport que l’on aime, sinon on risque d’abandonner rapidement. Les activités d’endurance doivent être préférées. Tous les sports sont bons : marche, jogging, natation, vélo, gymnastique… L’objectif principal étant de lutter contre la sédentarité, les personnes les moins sportives ou âgées tireront bénéfice des activités du quotidien qui entraînent une réelle dépense d’énergie : le jardinage, le ménage, les courses à pieds dans les magasins, monter les escaliers… Tout ce qui permet de quitter son canapé ou son ordinateur.
Qu'est-ce que le service d'accompagnement sophia ?
L’Assurance maladie propose aux personnes de plus de 18 ans ayant un diabète et prises en charge dans le cadre d’une affection de longue durée (ALD), de bénéficier du service d’accompagnement sophia. Il aide les patients à agir pour leur santé afin de mieux vivre au quotidien et de limiter les risques de complications liées au diabète. C’est un service gratuit et sans engagement.
Le service sophia intervient en complément du médecin traitant pour aider les patients à mettre en pratique ses recommandations et adapter leurs habitudes de vie. Il propose une information approfondie sur le diabète ainsi qu’un soutien et des conseils adaptés aux besoins de chacun.
Pour tout savoir sur le service sophia, consultez http://www.ameli-sophia.fr
Le diabète de type 1 en France
On estime à plus de 400 000 le nombre de personnes souffrant d'un diabète de type 1. Selon l'Institut national de veille sanitaire (INVS), en 2004, la fréquence du diabète de type 1, chez l'enfant et l'adolescent en France, était de 13,5 pour 100 000 personnes. Elle est en augmentation régulière depuis 20 ans (+ 3,7 % par an).
Les liens du diabète de type 1
Le site du groupe de malades en faveur de la recherche sur le diabète de type 1, le groupe ComPaRe Diabète, permet aux malades de participer activement à la recherche, via des questionnaires en ligne, et de bénéficier en priorité des avancées de cette recherche. Ce groupe est organisé par l’Assistance Publique-Hôpitaux de Paris.
Le site de la Fédération Française des diabétiques
http://www.afd.asso.fr/diabete/chiffres-france
Le site de l'Association Française des Diabétiques
Les liens Pourquoidocteur
Diabète de type 1 : le risque de décès plus élevé chez les femmes
Neuropathie diabétique
Rétinopathie diabétique
Diabète : un tatouage temporaire pour mesurer sa glycémie
Vidéos












Commentaires